Как называется когда гниют кости. Что такое остеомиелит и как его лечить? Хронический одонтогенный остеомиелит
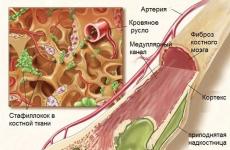
Инфекционные агенты, проникая из внешней среды или хронического очага внутри организма, способны поражать любые ткани. В костях формируются гнойные расплавления с образованием секвестров – новых измененных фрагментов, обусловленных работой остеокластов. Эти клетки пытаются противостоять микробной агрессии, восстанавливая костные структуры. Однако эффект их деятельности недостаточен, так как на фоне сниженного иммунитета и высокой инвазирующей способности бактериальных возбудителей гнойное расплавление продолжается. Так формируется остеомиелит – очаг инфекционного поражения костной ткани.
Гнойный очаг.
В стандарт лечебных мероприятий входит консервативная помощь больному, хирургические способы воздействия на бактериальный процесс. Острое воспаление подразумевает небольшое вмешательство, ограничиваемое локальной трепанацией и налаживанием оттока гнойного содержимого. Протокол операции при хроническом остеомиелите может включать разные методики, вплоть до частичной резекции кости и наложения аппарата Илизарова. Отзывы больных, перенесших радикальное вмешательство, свидетельствуют, что длительность реабилитационного периода достаточно высока. Однако впоследствии часто наблюдается полное выздоровление, освобождая пациентов от длительных мучительных проявлений заболевания.

Основные симптомы
Болезнь встречается у детей и взрослых - с самого рождения и до поздней старости. Основная причина остеомиелита – бактерии, которые проникают в костную ткань контактным или гематогенным путем. Среди микроорганизмов этиологическую основу составляют:
- стафилококки, особенно золотистый;
- стрептококки;
- синегнойная палочка;
- спорообразующие бактерии;
- клебсиеллы, легионеллы и более редкие инфекционные агенты.

Более 90% всех остеомиелитов вызывается стафилококками и стрептококками . После проведения оперативных вмешательств на костной ткани по замене протеза при отсутствии надлежащей антисептики в рану попадают условно-патогенные микроорганизмы. Это усложняет выявление этиологического фактора, влияет на выбор антибиотика, так как подобная флора крайне малочувствительна.
Причины снижения местной иммунологической защиты известны - это факторы, способствующие проникновению бактерий в костную ткань:
- очаги бактериального воспаления в организме – кариес, желчнокаменная болезнь, инфекции мочеполового тракта, тонзиллиты;
- длительные острые респираторные заболевания, снижающие клеточный и гуморальный иммунитет;
- ВИЧ-инфекция;
- алкоголизм, наркомания;
- травмы костной ткани;
- операции – экстракция зуба, эндопротезирование.
На фоне ослабления защиты организма бактерии проникают и размножаются в костной ткани . В результате появляется очаг гнойного расплавления.
Основные проявления остеомиелита:
- повышение температуры;
- отек и гиперемия на коже вокруг локального участка поврежденной костной ткани;
- асимметрия конечностей или лица;
- ухудшение общего самочувствия – интоксикация, слабость, потливость.
Конкретные проявления остеомиелита и его диагностика зависят от места локализации боли и . Наиболее подвержены деструкции следующие кости:
- – верхняя и нижняя;
- , включая обе берцовые кости;
У детей процесс может распространяться на суставы в силу слабости синовиальной оболочки. Болевой синдром и интоксикация принимают резко выраженные черты, что утяжеляет течение болезни у несовершеннолетних.
Основные принципы лечения остеомиелита:
- дезинтоксикация;
- назначение антибиотиков;
- хирургическая санация очага инфекции;
- общеукрепляющая терапия;
- восстановление и реабилитация.
Лечение после перенесенного остеомиелита включает , стимуляцию иммунитета, профилактические курсы антибактериального воздействия, массаж и симптоматическую помощь.
Терапия антибиотиками
Антибактериальная терапия назначается до хирургической санации и после нее. Главная задача антибиотиков – подавить активное размножение микроорганизмов. Вне зависимости от локализации инфекционного очага наиболее широко применяются парентеральные внутривенные средства, комбинируемые с принимаемыми внутрь. Для антибактериальной терапии используются группы препаратов:
- цефалоспорины – Цефуроксим, Цефтазидим, Цефтриаксон;
- гликопептиды – Ванкомицин;
- полусинтетические пенициллины – Амоксициллин в сочетании с клавулановой кислотой, Тикарциллин;
- аминогликозиды – Тобрамицин, Амикацин, Нетилмицин;
- фторхинолоны – Левофлоксацин, Ципрофлоксацин;
- производные имидазола – Метронидазол;
- антибиотики других групп у отдельных категорий больных.
Выбор конкретного препарата зависит от тяжести состояния больного, особенностей инфицирования. Ниже представлена таблица вариантов антибактериальных сочетаний у различных категорий больных.
| Дети | Ослабленные лица любого возраста, пожилые люди | Наркоманы и ВИЧ-инфицированные | Обычные пациенты | |
| Острый остеомиелит | Амоксициллин + клавулановая кислота в сочетании с Цефуроксимом или Цефотаксимом | Цефалоспорины 3-4 поколения в сочетании с фторхинолонами и Метронидазолом | Ванкомицин, Рифампицин, Бисептол в сочетании с цефалоспоринами 2-3 поколения | Цефтриаксон плюс аминогликозиды |
| Послеоперационный процесс | Имипенем либо прежняя комбинация | Ванкомицин | Та же комбинация | Фторхинолон, цефалоспорины, Метронидазол |
| Хронический остеомиелит | Амоксициллин + клавулановая кислота, Ванкомицин, Цефепим | Цефтазидим, аминогликозиды, Метронидазол | Ванкомицин, Метронидазол, фторхинолоны в больших дозах | Цефалоспорины, аминогликозиды, Тикарциллин |
| Диффузное поражение с многочисленными очагами в костях | Парентеральные макролиды, цефалоспорины, Ванкомицин | Та же комбинация | Та же комбинация | Метронидазол плюс ванкомицин в сочетании с цефалоспоринами |
| Сочетанная микс-инфекция | Имипенем, Ванкомицин | Цефалоспорины 4-5 поколения, Нетилмицин, Метронидазол, фторхинолоны | Бисептол, Ванкомицин, Имипенем | Та же комбинация |
| Устойчивые формы болезни | Ванкомицин | Ванкомицин, Имипенем | Та же комбинация | Ванкомицин или Имипенем |
Медикаментозное лечение наряду с антибиотиками должно включать дезинтоксикацию путем введения плазмозамещающих жидкостей, витаминотерапию, специфические препараты для отдельных категорий больных. При ВИЧ-инфекции обязательно параллельное проведение АРВТ (противовирусное воздействие). При отсутствии влияния на ретровирус эффект антибактериальной терапии будет незначительным даже при применении всех групп антибиотиков.
При многоочаговом диффузном остеомиелите, который распространяется гематогенным путем, показано только внутривенное и внутриартериальное введение антибиотиков. Для детей играет роль подавление воспаления, поэтому можно пренебречь некоторыми побочными реакциями препаратов и расширить круг антибактериального воздействия. Первоначально всем категориям пациентов назначается эмпирическая терапия для подавления наиболее вероятных возбудителей. Дальнейшая коррекция осуществляется путем выявления конкретного микроорганизма, вызвавшего очаг острого или хронического воспаления. Дополнительно к медикаментам и хирургической помощи применяется физиотерапия , УВЧ или диадинамическими токами.
Для облегчения страданий больного могут применяться народные средства лечения. Они не являются основными, так как без полноценной врачебной помощи больной погибнет, но способны ускорить процесс выздоровления. Для местного воздействия знахари рекомендуют следующие травы для помощи при остеомиелите:
- ромашку;
- зверобой;
- мяту;
- овес;
- цветки сирени.
Эти растения обладают ранозаживляющим, рассасывающим, противовоспалительным действием. Из них делают отвары и настойки, а затем накладывают компрессы на пораженный участок костной ткани. Удаление гноя соком алоэ при остеомиелите практикуется в народной медицине на протяжении многих лет. Столь же популярна терапия окопником, как растением с ярко выраженными обезболивающими свойствами. Против кариеса используются ромашка или календула в виде отвара в качестве средства для полоскания полости рта. Однако при всех плюсах народных методов лечения эффективность их при серьезном остеомиелите недостаточная, поэтому помощь хирурга необходима.
Хирургия
Остеомиелит – это гнойный процесс костной ткани с образованием секвестров и абсцессов, поэтому лечебные мероприятия не обходятся без хирургического вмешательства. В домашних условиях заболевание не лечится, поэтому для обеспечения полноценной помощи пациенту необходима госпитализация в гнойное хирургическое отделение.
Основные современные методы оперативной коррекции включают:
- локальную трепанацию путем нанесения фрезевых отверстий с наложением дренажа;
- вскрытие абсцесса;
- секвестрэктомию и открытую санацию очага инфекции;
- резекцию кости с наложением аппарата Илизарова;
- открытый остеосинтез с применением металлических пластин;
- замена участка кости искусственным материалом.
Какое оперативное лечение выбрать, решает специалист, исходя из особенностей течения заболевания. Острые случаи чаще заканчиваются благополучно после простой трепанации, но хронический процесс нуждается в радикальной хирургической помощи.
Инфецирование после удаления зуба
Одна из разновидностей болезни - остеомиелит челюсти. Он возникает при попадании инфекции контактным путем после экстракции зуба, сопровождается выраженным болевым синдромом с невозможностью выполнять жевательные функции. Проблема требует немедленного лечения, так как резко нарушается качество жизни пациента.

Основные принципы терапии включают:
- хирургическую санацию очага в челюсти;
- применение антибиотиков;
- иммобилизацию путем наложения шины;
- щадящий режим питания;
- дезинтоксикацию.
Последовательность лечебных мероприятий начинается с хирургической помощи, затем накладывается иммобилизация, параллельно назначаются консервативные мероприятия. После снятия шин лечение меняется: снижается доза антибактериальных препаратов, прекращается местное антисептическое воздействие, расширяется режим питания, присоединяется физиотерапевтическая помощь. В течение двух недель наступает полное выздоровление.
Поражение челюсти
Очаги хронической инфекции часто расположены в ротовой полости: плохо излеченные кариозные зубы, тонзиллиты, гаймориты приводят к попаданию микроорганизмов в область верхней или нижней челюсти. Так развивается остеомиелит, которому способствуют травмы лица, осложненные пункции гайморовых пазух или экстракции зуба. Клиника одонтогенного остеомиелита включает следующие симптомы:
- сильная боль в пораженной зоне;
- резкий отек слизистой рта и кожи над пострадавшей челюстью;
- повышение температуры;
- асимметрия лица;
- слабость, резкая утомляемость.
У больного нарушается функция жевания, так как зачастую сложно открыть рот. Меняется речь, присоединяются головные боли. Интоксикация нарастает, а процесс склонен к быстрому распространению при отсутствии помощи. Поэтому симптомы и лечение оценивает врач-стоматолог с целью принятия решения о ведении больного.

Поражение кости требует хирургической санации челюсти, которая выполняется путем открытого доступа через ротовую полость. Дальнейшая тактика - иммобилизация шиной с последующим рентгенологическим контролем за изменениями в костной ткани. Назначается консервативная терапия антибиотиками с расширенным спектром действия. Особенно часто используются Метронидазол в сочетании с цефалоспоринами 3-4 поколений. Дополнительно назначаются фторхинолоны или Рифампицин. Можно помочь больному и народными средствами. Для этого используется полоскание фито-антисептиками, которые входят в состав ромашки, календулы или эвкалипта. Состав можно приготовить самостоятельно, но предпочтительнее использовать в разведении готовые аптечные настойки этих растений.
Остеомиелит в стоматологии
Поражение челюстей играет ведущую роль в генезе остеомиелита после экстракции зубов. Заражение происходит в стоматологическом кабинете или дома вследствие неправильного ухода за послеоперационной раной. Основные симптомы связаны с поражением ротовой полости:
- резкий отек;
- невозможность принимать пищу;
- затруднение речи;
- проявления интоксикации.
Лечебные мероприятия сводятся к санации очага остеомиелита с последующим назначением антибиотиков. Оперативные меры проводятся в стационаре, а при благоприятном течении болезни в последующие 3-4 дня пациент выписывается для наблюдения в хирургическом кабинете стоматологической поликлиники. Антибиотики меняются на пероральные с сохранением дозировки, а рентгенологический контроль и снятие иммобилизации осуществляется в амбулаторных условиях. Такой подход нужен для удобства больного и ускорения реабилитационного периода.
Остеомиелит кости
Симптомы и лечение поражений костной ткани зависят от особенностей локализации воспалительного процесса. Наиболее легко протекают остеомиелиты пяточной кости. Зона поражения локализована только небольшим участком конечности. Поэтому отек и нарушения функции ноги хотя и имеются, но простой доступ для дренирования и мощная антибиотикотерапия обеспечивают быстрый результат.
Поражение голени захватывает процесс в большеберцовой кости, что протекает с резкими нарушениями функции конечности:
- острейшая ;
- отек голени;
- невозможность ходить;
- нарастание интоксикации;
- гектическая лихорадка.

При воспалении только малой берцовой кости сила болезненных ощущений снижается. Однако оперативный доступ к ней затруднен, а при присоединившемся нарушении кровоснабжения в нижних конечностях болезнь часто затягивается.
Поражение бедренной кости проходит с тяжелой интоксикацией и зачастую с обездвиживанием больного. Обычной трепанации не хватает, так как велика мышечная масса вокруг. Поэтому выполняется открытая операция, что затягивает реабилитацию и полное выздоровление пациента. Остеомиелит седалищной кости приводит к резким . Иногда парез конечности достигает такой силы, что полностью затрудняет передвижение пациента. Открытая операция проводится редко, чаще используется трепанация и консервативная терапия.
При поражении любой кости ноги можно помочь народными средствами. Травы в виде отваров или настоек, наложенные в виде компресса на воспаленную зону, ускоряют снятие отека и усиливают действие антибиотиков. Однако на открытом дренаже их применение бесперспективно, так как попадание инородных тел растительного происхождения усиливает бактериальный рост в ране.
Хронический тип
При неадекватном лечении острого процесса формируется длительный воспалительный очаг в костной ткани. Часть ее склерозируется, что вызывает болезнь Гарре, лечение которой проводится годами в периоды обострения. Но склеродегенеративный остеомиелит лечится только консервативно, основу терапии составляет физиолечение и ЛФК. Ограниченный абсцесс Броди, возникающий при образовании полости в костной ткани, заполнен гнойными массами. Здесь необходима расширенная санация с последующей иммобилизацией конечности.

После посттравматического остеомиелита реабилитация всегда затягивается. Это связано с вовлечением в воспаление мягких тканей. Формируется гнойный свищ, ход которого продолжается глубоко в костную ткань. Лечение потребуется радикальное, с резекцией пораженного участка и замещении искусственными материалами. При поражении плюсневой кости или мизинца стопы, которое встречается довольно редко, лечение ограничено закрытой санацией с антибактериальной терапией. Такой же подход применяется при воспалении ребра или грудины. Тяжело протекающий остеомиелит бедра требует серьезных мер - эндопротезирования или установки аппарата Илизарова.
Поражение позвоночника
Поражение позвонков приводит не только к болевому синдрому, но и неврологическому дефициту в нижних конечностях. Это проявляется затруднением ходьбы, нарушением функции тазовых органов, развитием вялых парезов ног. Симптомы и лечение оценивает нейрохирург, что зачастую меняет тактику стандартной терапии.
Больному показаны:
- хирургическая санация;
- при расположении остеомиелитного очага в замыкательной пластике она полностью удаляется;
- консервативное лечение - физиотерапия, антибиотики;
- симптоматическая помощь - снятие интоксикации, улучшение кровотока в конечностях;
- ношение иммобилизирующего корсета.
При поражении поясничного отдела позвоночника лечение направлено на стабилизацию неврологических нарушений. Помимо ламинэктомии, осуществляется дренирование раны с последующей мощной антибактериальной терапией.
Инфекция ноги
Патология большого пальца ноги встречается редко. Провоцирует процесс , травматические повреждения этой зоны. Остеомиелит протекает по типу хронического поражения с периодическими обострениями и формированием гнойного свища. Это связано с недостаточным кровоснабжением зоны, особенно у лиц старшей возрастной группы.

Так на рентгене может выглядеть инфекционное осложнение.
С целью предупреждения распространения инфекции одним из методов лечения является радикальное удаление пораженной фаланги. Такой подход обусловлен низким эффектом антибиотикотерапии даже на фоне применения препаратов, улучшающих кровоснабжение конечности. Вышележащие отделы ноги характеризуются более качественным кровотоком, поэтому лечение назначают согласно стандартному протоколу ведения больных.
Лечение гематогенного типа
Распространение инфекции посредством крови всегда представляет опасность в плане развития септических осложнений. Один из подобных очагов - гематогенный остеомиелит, который чаще встречается у детей и ослабленных больных. Важнейшим условием скорейшего выздоровления пациентов, страдающих сепсисом, является сочетание быстрой оперативной помощи и консервативной терапии.
Основной метод хирургического лечения острого гематогенного остеомиелита – локальная фрезевая трепанация с присоединением активного дренажа. Принцип помощи прост – быстро налаживается отток гноя, а затем присоединяется эмпирическая антибактериальная терапия. Для уточнения возбудителя берут на исследование не только гнойное отделяемое раны, но и кровь пациента.
Инфекции конечностей
Любая кость ноги может поражаться инфекционными агентами. Чаще всего воспаление локализуется в голени или бедре. При поражении голени симптомы и лечение оцениваются травматологом. В качестве консервативной помощи применяются следующие антибиотики:
- Цефтазидим;
- Цефепим;
- Левофлоксацин;
- Тобрамицин;
- в тяжелых случаях – Ванкомицин.
Одним антибиотиком лечение нижних конечностей не осуществляется. Обычно применяется эффективная комбинация в зависимости от чувствительности выделенного возбудителя. Симптомы, лечение, реабилитация проходят под контролем специалиста вплоть до полного выздоровления пациента.
Лечебные центры
Где занимаются лечением остеомиелита? Этот вопрос задает себе каждый пациент, а также его родственники. Ни в России, ни за границей специального центра, который занимается только терапией остеомиелита, не существует. Лечебными мероприятиями занимаются крупные травматологические клиники. В России лечение осуществляется бесплатно в полном объеме по месту жительства больного либо в центральных больницах при наличии квоты.
В Германии и , а также в других странах большинство ортопедических центров имеют отделения, где занимаются помощью больным с остеомиелитом. Лечение проходит исключительно на возмездной основе, включая не только оплату работы хирургов, но и пребывание в стационаре. Стоимость помощи в Израиле несоизмеримо выше, чем в любой европейской стране.
В МБК-10 заболеванию присвоен код М86, относящийся к группе «другие остеопатии» М86-М90.
Заболевание очень серьезное, трудно поддающееся лечению, поэтому раннее своевременное обращение к врачу может значительно повысить шансы на выздоровление. При грамотно назначенном лечении есть шансы быстрого очищения организма от инфекции, избежание разрушения костной ткани и серьезных осложнений.
Причины
Попадание в кость болезнетворных бактерий и образование гнойного воспалительного процесса приводит к заболеванию остеомиелитом, чему способствуют очаги скрытой инфекции, ослабление организма, слабый иммунитет. Запустить механизм развития болезни могут травмы, ожоги, ОРВИ, обморожение, поднятие тяжестей, частые простудные заболевания, употребление наркотиков, а также:
Атеросклероз сосудов;
остеопороз;
системная красная волчанка;
фурункулез, карбункулез;
болезнь Крона;
серповидно-клеточная анемия;
декомпрессионная болезнь;
миелопролиферативные заболевания;
перенесенная спленэктомия;
тяжело инфицированные раны;
варикозная болезнь;
сахарный диабет;
нарушение функции почек.
Бактерии могут проникать в организм через поврежденную кожу, слизистую носоглотки, у грудничков — через пупочную ранку, потертости и опрелости, от инфицированной матери, во время пребывания во внутриутробном состоянии. У детей постарше — через очаги в аденоидах, миндалинах, в ротовой полости при кариесе и т.д.
Локализация
Чаще всего локализация остеомиелита наблюдается в длинных трубчатых, бедренной и большеберцовой костях, реже – в плоских костях (таз, челюсти), в плечевой и малоберцовой. В последнее время наблюдается редкое явление — возникновение остеомиелита в височно-нижнечелюстном суставе, характеризующимся ограничением и болезненностью при открывании рта. Также к редкой локализации относится остеомиелит грудины и ребер. У новорожденных часто возникает патология в зоне эпифиса, что при отсутствии лечения может остановить рост конечности, и привести к деформации, разрушающей сустав.
Классификация
Среди многих разновидностей остеомиелита выделятся несколько наиболее распространенных, влияющих на процесс диагностики: острый гематогенный, посттравматический, хронический.
Острый гематогенный остеомиелит
Данный тип возникает при заносе во внутрикостные сосуды патогенных микроорганизмов, и образовании гнойного очага. Наиболее подвержены заболеванию дети 3-14 лет, несколько реже — новорожденные, а также старики и взрослые люди с перечисленными выше факторами риска. Особенно это касается мужского пола по причине более высокой физической активности и предрасположенности к травмам.
Варианты течения болезни
Обрывной:
наиболее благоприятный вариант, при котором очень выражена реакция организма, восстановительные процессы проходят максимально быстро, выздоровление наступает за 2-3 месяца.
Затяжной остеомиелит
: удается вылечить за 6-8 месяцев, хотя при этом типе заболевания течение болезни подострое, длительное, при низком иммунном статусе.
Молниеносный
: является наиболее плачевным вариантом заболевания, характерным для гематогенного остеомиелита с заражением золотистым стафилококком. В кровь массово выбрасываются бактерии, разрушаясь, они выделяют агрессивный эндоксин. Как следствие – стремительное падение артериального давления до нуля, смерть головного мозга.
Хронический
вариант остеомиелита тянется долго, чередуются периоды ремиссии и обострений, свищи открываются, закрываются, формируются участки омертвевшей ткани. Свищи, в свою очередь, провоцируют воспалительный процесс.
Посттравматический остеомиелит
Способствует развитию заболевания попадание бактерий открытым путем при контакте с загрязненной средой, при переломах, различного рода ранениях, в послеоперационный период и пр.
Первичный хронический остеомиелит
Снижение иммунитета, принятие антибиотиков способствуют возникновению этой формы заболевания. Отличается вялым течением, затрудняющим постановку диагноза.
Симптомы
Различают две формы по клиническому течению: локальная и генерализированная.
Локальный остеомиелит
При этой форме больной ощущает сильную распирающую боль в пораженной болезнью кости. При легком постукивании определяется место локализации боли, движения ограничены, участки кожи над очагом воспаления горячие с покраснением, характерен сильный отек, сильное натяжение кожи визуально вызывает ощущение блеска, температура тела 37,5-38,5. При формировании свища и прорыве гноя из надкостницы наблюдается уменьшение боли и признаков воспаления.
Генерализованный остеомиелит
Начальный процесс идентичен локальной форме, но затем проявляются симптомы интоксикации. Температура поднимается до пределов 39-40 градусов, ощущается озноб, появляется липкий холодный пот. Может появиться гнойное поражение легких, почек, гнойный перикардит, эндокардит, поражение головного мозга. Появляются: сыпь, судороги, сильнейшие головные боли. С прогрессированием поражения мозга наступают оцепенение, затем прекома и кома.
Диагностика
Только грамотному специалисту под силу определить эффективный курс лечения, которому предшествует постановка правильного диагноза. При посттравматическом остеомиелите бывает достаточно выслушивания жалоб пациента и визуального осмотра, чтобы поставить предварительный диагноз. Но для его подтверждения нужны дополнительные обследования. Кроме обычных общих анализов применяется биохимический анализ крови, инструментальные методы.
Возможности аппаратной диагностики позволяют применять различные методы, чтобы, узнать расположение гнойных ходов и определить точно степень разрушения кости. Могут назначаться для этого:
Рентгенография;
Сцинтиграфия;
УЗИ;
Компьютерная томография;
Денситометрия;
Магнито-резонансная томография;
Радионуклидная диагностика;
Пункция кости и др.
Для правильного назначения антибиотика обследуется гнойное содержимое для определения возбудителей. Компьютерная томография очень чувствительна, при ее проведении удается детально рассмотреть все дефекты поврежденной кости. Магнито-резонансная томография превышает возможности компьютерной, дает более точную картину, при возможности отдавать предпочтение следует последней. УЗИ дает картину скопления гноя, протяженности свищевых ходов, состояние кровообращения в пораженном участке и изменение надкостницы. Наиболее точной является радионуклидная диагностика, но по причине дороговизны оборудования обследование возможно только в медицинских специализированных центрах.
Лечение
Чтобы остановить воспалительный процесс, необходимо использование шин, корсетов, гипсового лангета, особенно, если повреждена большая берцовая кость. Также важен постельный режим, для сохранения сил, которые понадобятся в борьбе с болезнью, и предупреждения перегрузок кости.
Для успешного лечения важно принятие комплексных мер, включающих:
Медикаментозную терапию;
Применение антисептических растворов и мазей;
Физиотерапевтическое лечение;
Диетическое питание;
Укрепление иммунитета;
Дополнительно применение народных методов;
Массаж;
ЛФК;
Оперативное вмешательство.
Медикаментозное лечение
Врачом после диагностики подбирается лечение таким способом, чтобы выбрать несколько наиболее в данном случае подходящих антибиотиков. Эффективно в случае остеомиелита применение Линкомицина, Ко-Тримоксазола, Ванкомицина, Кефзола, Цетриаксона, Фузидина.
Также соответствующими специалистами назначаются медикаменты для коррекции уровня глюкозы, электролитного баланса и пр. При малой эффективности медикаментозного лечения применяется хирургическая операция.
Хирургическое лечение
В хирургии есть правило удалять любой гнойный очаг. Операция показана, если обнаружена фаза образования гноя. Пораженная полость кости очищается при вскрытии очага, промывается антисептиками. В рану вставляется дренажная трубка, которая выводится наружу, а рана подсушивается. Примерно неделю при помощи дренажа промывается костномозговой канал. Затем удаляется трубка, в образовавшуюся полость помещается по ее размеру лоскут мышцы. Это предотвращает попадание внутрь бактерий и обострение остеомиелита. Затем рана ушивается, а в мягких тканях оставляется небольшой дренаж, который затем удаляется после заживления раны.
Другие виды лечения:
Физпроцедуры : после операции в течение недели назначается электрофорез с применением слабых антибиотиков, после него ультрафиолетовое облучение.
Лечебная физкультура : три недели после операции область пораженной кости щадят, но на все остальные части тела дают легкую нагрузку, во избежание пролежней и для поддержки организма в тонусе.
Народные средства : врачи утверждают, что народными методами остеомиелит лечить нельзя, иначе можно слишком запустить болезнь, что приведет к тяжелым последствиям. Но, в комплексе с консервативным лечением натуральные средства могут принести облегчение и улучшить состояние больного. К ним относятся:
Грецкий орех, признанный хорошим природным антисептиком, в виде настойки и компрессов;
луковые компрессы в состоянии хронической фазы заболевания;
употребление рыбьего жира, настоя тысячелистника, цветков сирени;
ванны из смородины и крапивы.
Посмотрите, и как его применяют в народной медицине.
Осложнения
Очень важно при любой из форм остеомиелита удалить из кости гной, во избежание его распространения по организму. В противном случае возможно заражение крови, за которым следует сепсис, затем летальный исход.
Возможные осложнения:
Деформация костей;
Гнойный артрит;
Патологические переломы;
Деформация внутренних органов;
Инфекционный артрит;
Аррозивное кровотечение;
Малигнизация стенок свищей;
Злокачественные опухоли;
анемия;
Поражение почек;
Абсцесс или флегмона.
Профилактика остеомиелита
Это заболевание тяжело поддается лечению, поэтому необходимо принимать меры, чтобы обезопасить себя. В случае переломов нужно сразу же обращаться за медицинской помощью, при получении ран применять обработку антисептиками, лечить хронические заболевания, являющимися очагами инфекции: тонзиллиты, кариес, гайморит и т.д. Большую роль в профилактике остеомиелита играет укрепление иммунитета, правильное питание, занятия спортом, избавление от вредных привычек.
При остеомиелите заключение о годности к военной службе принимается после детального обследования. Оно зависит от результатов, в которых указывается состояние костей, возможность рецидивов, стойкость выздоровления, предрасположенность к прогрессированию. После этого выносится решение о годности призывника к несению военной службы.
Особенности остеомиелита у детей
У детей часто развивается острый гематогенный остеомиелит, и если его не правильно лечить, последствия могут сказаться во взрослом возрасте в виде хронической формы заболевания. Для профилактики у детей рекомендуется своевременная ликвидация очага воспаления, поддерживание иммунитета, сбалансированное питание, надлежащий уход. Также часто у детей возникает воспаление челюстных костей. В запущенных случаях при несвоевременном лечении оно может привести к потере ребенком зубов и деформации челюсти.
Остеомиелит тяжелое заболевание, требующее своевременного обращаться к ортопеду-травматологу. Это поможет сохранить здоровье и избежать серьезных нарушений в работе организма.
Остеомиелит – это заболевание не только кости, но и всего организма. Ведь когда гнойно-некротический процесс, вызванный микобактериями или же бактериями, которые производят гной, затрагивает костный мозг, структурные элементы кости и окружающие ткани, весь организм человека противостоит сепсису и реагирует на это воспалениями.
Что это такое?
Остеомиелит костей – это их воспаление (а также всех тканей, их окружающих), носящее инфекционный характер. При этом поражается надкостница и костный мозг, который разбухает, а гной распространяется по кровеносным сосудам. При этом оболочки начинают давить на ткани, пережимать кровеносные сосуды и останавливать кровоток в повреждённую ткань. Такое явление называют секвестрацией, то есть омертвением. Иногда на месте некроза начинает образовываться новая кость, так называемый покров. Чаще всего остеомиелит кости поражает ноги. Также «популярен» одонтогенный остеомиелит, и посттравматический остеомиелит в котором «виновато» большое количество дорожно-транспортных происшествий.
Сама инфекция в организм человека может попасть двумя путями. Гематогенный остеомиелит (он же эндогенный) возникает из-за попадания в костную ткань микроорганизмов с током крови. Такой остеомиелит у детей случается чаще, чем у взрослых.
Также в костный мозг может попасть инфекция в результате травм, например, после открытых переломов, протезирования суставов или же постановки спиц. Это посттравматический остеомиелит Также воспаление может возникнуть если травмированы мягкие ткани, которые располагаются рядом с костями. Если остеомиелит хронический, он может привести к деформации костей и склеротическим явлениям. Остеомиелит у детей может приводить к артрозу и артриту в раннем возрасте. Хронический остеомиелит также приводит к образованию свищей.
Причины
Сразу стоит сказать, что классификация остеомиелита – дело непростое, ведь каждое воспаление, увы, индивидуально. И всё-таки и острый остеомиелит, и хронический, и гематогенный возникают из-за бактерий. Наиболее известными возбудителями остеомиелита хронического являются такие бактерии, как золотистый стафилококк (и другие стафилококки, кстати), синегнойная палочка. Также возможно попадание в костный мозг анаэробных бактерий (например, при диабете и язве стоп), грамотрицательных палочек, целых групп бактерий, туберкулёзной палочки, гистоплазмоза, бруцеллёза и др.
Стоит отметить, что острый остеомиелит часто возникает как следствие скрытых инфекций, аллергий, недостатка питательных веществ, при слабом иммунитете и общей астении.
«Запустить» заболевание также могут всевозможные травмы, обморожения и ожоги, простуды, сильные нагрузки на организм и стрессовые ситуации.
Симптомы
Хронический остеомиелит, как и острый, может протекать как генерализировано, так и локально, поэтому могут отличаться и симптомы.
Для локальной формы характерны:
- Распирающая боль и ломота.
- Температура до 38,5 (если остеомиелит хронический, то высокой температуры может и не быть).
- Возвышенности и припухлости на участке, который повреждён.
- Движения болезненны и ограничены.
- Кожа на повреждённом участке краснеет и нагревается.
- Гной выделяется сквозь кожу.
- Возникают абсцессы.
При генерализированной форме встречаются другие симптомы:
- Боли становятся постоянными и усиливаются.
- Температура тела – 39–40 градусов.
- Мочеиспускание становится болезненным и частым.
- Возможны поражения нервной системы (обмороки, судороги, реже бред).
- Общее самочувствие ухудшается из-за интоксикации организма.
- Кожные покровы бледнеют.
- Нарушения терморегуляции – озноб, потливость.
Если заболевание не заметить, то острая форма быстро перетекает в хроническую, поэтому здесь как нигде важна диагностика.
Диагноз устанавливают по результатам микробиологического исследования (биопсии костей, посева крови, свищевого отверстия, суставной жидкости), рентгена (правда, на ранних стадиях с его помощью болезнь обнаружить невозможно), компьютерной томографии (помогает найти в костном мозге газ, а также участки омертвелой ткани), фистулографии, МРТ, радионуклидной диагностики (подходит для самой ранней диагностики) и УЗИ.
Самые распространённые виды заболевания
Посттравматический остеомиелит может возникнуть как после открытого перелома, так и во время операции на костной ткани или суставе. Также встречается огнестрельный травматический остеомиелит, который часто возникает после оскольчатых переломов.
Одонтогенный остеомиелит может возникнуть как следствие проникновения бактерий через кариозные полости, после вывихов челюсти, периодонтита, неправильного лечения зуба или протезирования, из-за хронических заболеваний, причём не только болезней ротовой полости.
Острая форма этого воспалительного заболевания сопровождается болью в области зуба, который повреждён. Эти ощущения усиливаются, если на зуб надавить или постучать. Также при этом возникает отек тканей вокруг пострадавшего зуба, они припухают и краснеют. Со временем зуб может стать подвижным, соседние зубы тоже. Также становятся болезненными и увеличиваются лимфатические подчелюстные и шейные узлы. Головная боль в этом случае тоже бывает. О воспалении рассказывают и анализы крови. При таком воспалении нередко нарушаются вкусовые ощущения и чувствительность губ.
Одонтогенный остеомиелит в хронической форме может длиться не один год, при этом боль то утихает, то вновь о себе даёт знать. Зубы при этом становятся подвижными, кость утолщается, а из дёсен может периодически идти гной. Если поставлен диагноз одонтогенный остеомиелит, лечение начинается с удаления повреждённого зуба.
Гематогенная форма

Острый гематогенный остеомиелит возникает как следствие заноса бактерий, вызывающих воспаление, в кровеносные сосуды кости. Острый гематогенный остеомиелит часто встречается у детей. Обычно это воспаление затрагивает длинные кости, но вот продолжительность и характер протекания бывает разным.
Так, острый гематогенный остеомиелит может длиться всего два-три месяца, за которые все защитные силы организма активизируются и воспаление проходит само собой.
Это обрывная форма заболевания.
Также гематогенный остеомиелит может длиться около полугода. Выздоровление тоже приходит само собой, но это более длительный процесс.
Кроме того, острый гематогенный остеомиелит может быть молниеносным. Он провоцируется стафилококками. В этом случае в кровь моментально выбрасывается много продуктов распада эндогенных бактерий, а давление мгновенно падает. В этом случае острый гематогенный остеомиелит может закончиться гибелью.
Также он может длиться больше восьми месяцев и стать хроническим. Осложнениями могут стать нарушения белкового обмена и атрофия мышц.
Лечение

Лечение остеомиелита без операции не будет эффективным. Но медикаментозное лечение должно проходить по нескольким принципам.
Во-первых, нужно создать барьер, мешающий бактериями распространяться.
Во-вторых, нужно подобрать тот антибактериальный препарат, к которому чувствителен возбудитель.
И, наконец, медикаментозное лечение остеомиелита должно сопровождаться ограничением подвижности проблемного участка.
Операцию назначают при частых рецидивах, свищах, которые долго существуют, гнойных затёках и серьёзном некрозе.
Лечение остеомиелита народными средствами малоэффективно.
Поражающая костную ткань (остит), окружающую кость надкостницу (периостит) и костный мозг (миелит). Впервые возникший остеомиелит называют острым. В случае длительного течения заболевания с периодами обострения и ремиссии говорят о развитии хронического остеомиелита.
Причины остеомиелита
Остеомиелит развивается в результате попадания бактерий в костную ткань, надкостницу или костный мозг.
Инфицирование кости может произойти эндогенным (внутренним) путем, когда бактерии попадают в костную ткань с током крови по кровеносным сосудам. Такой остеомиелит принято называть гематогенным (в переводе с греческого языка - порожденный из крови). Острый гематогенный остеомиелит чаще встречается в грудном, детском и юношеском возрасте, взрослые болеют им редко.
Гнойное воспаление костей может возникнуть при проникновении микроорганизмов из окружающей среды – это экзогенный остеомиелит. Примером экзогенного остеомиелита является инфекция кости, развившаяся в результате открытого перелома , огнестрельного ранения или после травматологической операции (называют также посттравматический остеомиелит). Другой разновидностью экзогенного остеомиелита является контактный остеомиелит, возникающий при переходе гнойного воспаления на кость с окружающих ее мягких тканей.
Основными возбудителями гематогенного остеомиелита являются стафилококки и стрептококки . В случае посттравматического остеомиелита чаще обнаруживают одновременно несколько микроорганизмов, часто встречается синегнойная палочка.
Острый гематогенный остеомиелит возникает после перенесенной инфекции такой как тонзиллит (ангина) , воспаление среднего уха , нагноение зубов , панариций, фурункул и фурункулез , пиодермии (гнойничковые заболевания кожи) , омфалит (воспаление пупочного кольца), или после инфекционных болезней – корь , скарлатина , пневмония и другие.
Посттравматический остеомиелит возникает после массивных загрязненных травм мягких тканей, открытых переломов, огнестрельных ранений, после хирургического лечения закрытых переломов с применением металлоостеосинтеза (восстановление целостности кости металлическими пластинами, спицами, винтами).
Контактный остеомиелит возникает при переходе инфекции на кость с окружающих мягких тканей при наличии их гнойного поражения (абсцесс, флегмона).
Способствуют развитию остеомиелита следующие состояния:
Злоупотребление алкоголем, курение, употребление внутривенных наркотических средств;
атеросклероз сосудов;
варикозная болезнь и хроническая венозная недостаточность;
сахарный диабет;
частые инфекции (3-4 раза в год), свидетельствующие о наличии недостаточности иммунной системы;
нарушение функции почек и печени;
злокачественные заболевания (опухоли);
перенесенная спленэктомия (удаление селезенки);
пожилой и старческий возраст;
низкая масса тела, плохое питание.
Симптомы остеомиелита
Диагностика острого гематогенного остеомиелита на ранних стадиях затруднительна.
Можно выделить общие и местные симптомы заболевания. Общая картина заболевания, обусловленная присутствием бактерий в крови (бактериемия), такова: после короткого периода недомогания появляется озноб, температура поднимается от 37,5°С до 40°С, учащается пульс (выше 90 ударов в минуту). На этой стадии остеомиелит можно принять за обычную острую респираторную инфекцию (например, грипп).
На 2 - 3 день болезни появляются местные признаки в виде локальной боли над пораженным участком, ограничения подвижности и отека мягких тканей сегмента конечности, покраснения кожи. Наиболее часто поражаются кости нижних конечностей (бедренная и большеберцовая). Из костей верхней конечности чаще поражаются плечевая, затем лучевая и локтевая. Реже в процесс вовлекаются кости кисти и стопы, а также ребра, позвоночник, ключица, таз, лопатки.
При экзогенном остром остеомиелите на первый план выступают местные признаки болезни: наличие гнойной раны, перенесенная травма и деформация контуров конечности, покраснение и повышение температуры кожи, отек и болезненность мягких тканей на ощупь, боли при движении в пораженном участке тела. Общие симптомы менее выражены и обычно уходят на второй план.
При таких симптомах за остеомиелит можно принять абсцесс (отграниченное скопление гноя в мягких тканях), флегмону (распространенная гнойная инфекция в мягких тканях), рожистое воспаление, посттравматическую гематому (локальное скопление крови). Указанные состояния также требуют неотложной медицинской помощи.
При хроническом течении болезни к вышеуказанным симптомам добавляются перенесенный ранее остеомиелит и наличие свищевых ходов (округлые гнойные раны небольшого диаметра на коже, из которых поступает гнойное отделяемое).
Первая помощь при подозрении на остеомиелит
Посттравматический остеомиелит развивается через некоторое время (1 - 2 недели) после получения травмы, поэтому важно правильно обработать рану и своевременно обратиться к врачу. Если Вы получили обширную травму с нарушением целостности кожи, то полученную рану следует промыть мыльным раствором и 0,05% раствором хлоргексидина биглюконата для того, чтобы механическим путем удалить микроорганизмы. Кожу вокруг раны следует обработать раствором бриллиантового зеленого, на рану положить стерильную салфетку (продается в аптеке). Салфетку можно пропитать 3% раствором перекиси водорода для остановки кровотечения. Конечность следует обездвижить. Можно приложить лед. Далее необходимо обратиться в травмпункт, где Вас осмотрит врач-травматолог.
Лечением остеомиелита, возникшего после переломов, а также операций металлоостеосинтеза занимаются врачи-травматологи. В остальных случаях (гематогенный остеомиелит, контактный остеомиелит) следует обращаться за помощью к врачу-хирургу в дежурный хирургический стационар или к хирургу поликлиники.
Нередко в случае гематогенного остеомиелита больные попадают в непрофильные отделения, в частности, в инфекционное или терапевтическое отделения. Однако после проявления симптомов поражения кости их переводят в хирургическое отделение.
Обследование в больнице при подозрении на остеомиелит
Для диагностики остеомиелита необходимо будет пройти следующее обследование. Сдать общий анализ крови и мочи, анализ крови на уровень глюкозы (для того чтобы выявить сахарный диабет). При возможности нужно сдать кровь на С-реактивный белок, который является чувствительным индикатором наличия воспаления.
При наличии открытой гнойной раны или свищевого хода выполняют посев гнойного отделяемого из них с целью определения возбудителя и его чувствительности к антибиотикам.
Для визуального подтверждения наличия остеомиелита выполняют рентгенографию пораженного участка тела. Однако следует помнить, что рентгенологическая картина заболевания на 2 недели отстает от клинической, поэтому в случае острого остеомиелита явных изменений в начале болезни может и не быть.
На рисунке показана типичная рентгенологическая картина остеомиелита – полость в кости, патологический перелом.
Более чувствительным методом диагностики является компьютерная томография , позволяющая более детально рассмотреть дефекты костной ткани. Возможности компьютерной томографии превышает магнитно-резонансная томография . Последняя позволяет дифференцировать заболевания мягких тканей от пораженной кости, определить протяженность нежизнеспособных тканей. Поэтому при выборе между компьютерной и магнитно-резонансной томографией следует отдавать предпочтение последней.
Возможно выполнение ультразвукового исследования. Оно позволяет выявить скопление гноя в мягких тканях, наличие и протяженность свищевых ходов, изменения со стороны надкостницы, а также оценить кровоснабжение конечности.
Наиболее современный способ диагностики остеомиелита – радионуклидная диагностика. В основе метода лежит использование радиоактивных фармпрепаратов, которые специфически накапливаются в очаге воспаления, что позволяет на ранней стадии определить наличие разрушения костной ткани. К сожалению, это дорогостоящее исследование, требующее высокотехнологического оборудования и специального помещения, поэтому оно доступно только в крупных медицинских центрах.
Лечение остеомиелита
Лечение остеомиелита комплексное, возможно только в условиях стационара в травматологическом или хирургическом отделениях, включает в себя консервативные и хирургические мероприятия.
К консервативным методам лечения относят:
Антибактериальная терапия антибиотиками широкого спектра действия – обычно назначают 2 -3 препарата (цефтриаксон, линкомицин, гентамицин) в течение длительного времени (3 - 4 недели), заменяя их на препараты из других групп (например, на ципрофлоксацин, абактал и др.);
дезинтоксикационная терапия (внутривенное введение солевых растворов и проведение плазмафереза, проведение процедур ультрафиолетового и лазерного облучения крови – очищения плазмы крови от токсинов);
иммунотропная терапия – применение фармпрепаратов, повышающих активность иммунной системы (полиоксидоний);
назначение пробиотиков – препаратов, нормализующих микрофлору кишечника. Из-за массивной антибактериальной терапии развивается дисбактериоз. Для его коррекции назначают линекс, бифиформ;
назначение препаратов, улучшающих микроциркуляцию крови (пентоксифиллин, трентал);
местное лечение раны – перевязки с антисептическими мазями (левомеколь, левосин, 5% диоксидиновая мазь) и протеолитическими ферментами (трипсин, химотрипсин), способствующими очищению и заживлению раны.
Хирургическое лечение остеомиелита заключается в санации гнойного очага (вскрытие и дренирование гнойных полостей), удалении секвестров - участки нежизнеспособной костной ткани и выполнении восстановительных операций. Выполнение последних необходимо вследствие образования дефектов кожи и костной ткани. К восстановительным операциям относят закрытие дефектов местными тканями, пломбировка костей различными препаратами и выполнение остеосинтеза (например, аппаратом Илизарова).

Ограничений по диете после операции нет. Необходимо полноценное питание, богатое витаминами и белками. Объем физической активности следует оговаривать с лечащим врачом индивидуально. Желательно отказаться от приема алкоголя, курения – они замедляют процесс заживления раны. При наличии сахарного диабета следует контролировать уровень сахара крови, в случае его повышения возможен рецидив болезни. В послеоперационном периоде и после выписки из больницы необходима лечебная физкультура и физиотерапевтическое лечение (электрофорез, фонофорез, магнитотерапия).
Возможные осложнения остеомиелита
Осложнения остеомиелита могут быть местного и общего характера.
К местным осложнениям относятся:
Абсцесс и флегмона мягких тканей – скопление гноя и гнойное пропитывание окружающих пораженную кость мягких тканей;
гнойный артрит – гнойное воспаление сустава, расположенного рядом с остеомиелитическим очагом;
самопроизвольные переломы – возникают при малейшей нагрузке из-за потери костной тканью прочности;
контрактуры – нарушение подвижности вследствие образования рубцов в мышцах, окружающих гнойный очаг;
анкилозы – потеря подвижности в пораженных гнойным артритом суставах;
развитие злокачественных опухолей .
К осложнениям общего характера относят:
Сепсис – заражение крови;
вторичную анемию – малокровие, развивается из-за угнетения кроветворения на фоне хронического воспаления;
амилоидоз – аутоиммунное заболевание, поражающее в первую очередь почки, трудно поддается лечению.
Профилактика осложнений остеомиелита
Частота развития осложнений и вероятность перехода остеомиелита в хроническую стадию напрямую зависит от времени обращения к врачу. Вот почему так важно обратиться к специалисту при первых признаках заболевания. Не следует заниматься самолечением: при наличии гнойного очага в кости или мягких тканях необходимо дать отток гною (выполнить операцию). До тех пор, пока это не будет выполнено, даже применение современных антибиотиков будет неэффективно.
Как говорил Артур Шопенгауэр: «Здоровье до того перевешивает все остальные блага жизни, что поистине здоровый нищий счастливее больного короля». Поэтому заботьтесь о своем здоровье. Лучше переоценить серьезность ваших симптомов, чем поздно обратиться за медицинской помощью.
Врач-хирург Тевс Д.С.
Доброго времени суток, дорогие читатели!
В сегодняшней статье мы рассмотрим с вами заболевание остеомиелит у детей и взрослых, а также все, что с ним связано. Итак…
Что такое остеомиелит?
Остеомиелит – воспалительное заболевание, характеризующееся гнойно-некротическим поражением костей, надкостницы и костного мозга.
Основными признаками остеомиелита являются повышенная и высокая температура тела, ломота, боль, гиперемия, абсцессы, гнойные выделения из свищей в месте локализации патологического процесса.
Если не придать данному заболеванию должного внимания и не обратится к врачу, результатом может стать и заражение крови со всеми вытекающими последствиями, включая летальный исход.
Основная причина остеомиелита – инфицирование организма бактериями и некоторыми видами грибов, что наиболее часто происходит из-за травмирования или оперативного лечения, особенно на фоне ослабленного организма.
Наименование болезни произошло от древнегреческих слов – «ὀστέον» (кость), «μυελός» (мозг) и «-ῖτις» (воспаление).
Механизм развития остеомиелита до конца не раскрыт, однако ученые выделяют 3 основных версии первопричины возникновения болезни – сосудистая, аллергическая и нервно-рефлекторная.
Сосудистая теория развития остеомиелита. Внутри каждой кости присутствует широкая сеть мелких кровеносных сосудов (капилляров), причем чем она шире, тем шире их суммарный просвет, но обратная этой особенности – снижение скорости кровотока, что особенно данную картину можно наблюдать в области метафиза. Негативным моментом в снижении скорости кровотока является увеличение риска к тромбообразованию, ишемии (нарушение кровоснабжения) и последующее развитие некроза. А в случае присоединения к тромбам и некрозу бактериальной инфекции (бактериемия) или гнойных сгустков (пиемия), попадающих к данному месту через кровь, в большей степени происходит развитие гнойного остеомиелита.
Аллергическая теория развития остеомиелита. В случае травмирования, операции и других неблагоприятных ситуаций, особенно если в данное место еще и попадает болезнетворная бактерия или другие инфекционные микроорганизмы, организм направляет к очагу защитные клетки (лейкоциты).
Последующее развитие болезни приводит к образованию асептического воспалительного процесса в околососудистой клетчатке. Увеличенные в размере ткани прижимают кровеносные сосуды к внутренней стенке кости, нарушается кровообращение, вплоть до его полной остановки. Отрезанные от снабжения кровью, а соответственно кислорода и других питательных веществ ткани начинают постепенно отмирать, из-за чего формируется новое воспаление. Если в это место попадет хотя-бы один болезнетворный микроб, формируется гнойный остеомиелит.
Нервно-рефлекторная теория развития остеомиелита. Ученые выяснили, что при воздействии на организм стресса, болезни, травмы и другие неприятные ситуации вызывают спазм кровеносных сосудов. А как мы уже с вами знаем, нарушение кровообращения в кости вызывает патологический процесс, который мы описали в предыдущих двух теориях образования болезни. В случае приема спазмолитиков, остеомиелит при неблагоприятных условиях развивается на 74% меньше, нежели у другой группы людей.
Начало остеомиелита мы узнали (3 теории возникновения), теперь перейдем к продолжению вопроса по развитию болезни.
Дальнейший патологический процесс характеризуется активным размножением болезнетворной микрофлоры в костномозговом канале, из-за чего увеличивается внутрикостное давление.
Гной продолжает увеличиваться в размерах, поедая все новые участки костной ткани, и в местах наименьшей ее сопротивляемости выходит наружу кости, образуя межмышечные флегмоны.

Наиболее часто, гнойно-некротическое поражение кости двигается в сторону эпифиза и надкостницы, однако бывают случаи, когда патологический процесс «расплавляет» всю кость, из-за чего свищи образуются в нескольких местах, образуется обширная околокостная флегмона, что приводит к разрушению мышечных тканей, обширным спайкам, контрактурам.
Наиболее неблагоприятным исходом является распространение инфекции с гноем по всему организму. Более того, разрушенные микробы выделяют в кровь эндотоксин, который может вызвать септический шок, практически не поддающемуся лечению. Именно такое развитие болезни часто приводит к летальному исходу.
Также следует заметить еще одну особенность, характерную для остеомиелита — образование секвестров.
Секвестр – участок кости, свободно плавающей в гнойном содержимом полости костномозгового канала, отторгнутый от компактного или губчатого вещества, что происходит при процессах расплавления костных тканей.
Наличие секвестра является одним из достоверных признаков наличия остеомиелита. Иногда осколки выходят вместе с гноем, иногда рассасываются (чем моложе пациент, тем больше вероятность рассасывания, — у людей преклонного возраста процесс рассасывания секвестров не зафиксирован), но чаще всего, подтвердить их наличие возможно с помощью рентгенографии или компьютерной томографии.
Распространение остеомиелита
Наиболее часто остеомиелит поражает челюсть, позвонки, плечевую и бедренную кости, кости голени.
Наиболее частой причиной болезни является открытый перелом – диагностируется в 16,3% случаев заболевания остеомиелитом.
Среди основных пациентов с данным диагнозом можно выделить – мужчин, детей и пожилых людей.
Остеомиелит – МКБ
МКБ-10:
M86;
МКБ-9:
730.
Первые признаки остеомиелита

Если на начальном периоде болезни не обратиться к врачу, локализованная (местная) форма болезни может очень быстро перейти в генерализованную (распространенную на весь организм) форму.
По клиническому течению, остеомиелит подразделяют на 2 формы – локализованную и генерализованную, каждая из которых имеет свои симптомы. Рассмотрим их подробнее.
Симптомы локализованного остеомиелита (местное течение болезни)
- Появление припухлости или возвышений на поверхности, напротив пораженного участка кости;
- Покраснение () и нагрев припухлого участка;
- Ломота и сильная боль в области пораженной кости, особенно усиливающиеся при их задействовании, движении;
- Ограниченность двигательной активности;
- Образование свищей и появление гнойных выделений через кожу;
- — до 38,5 °С.
Симптомы генерализованного остеомиелита (распространение болезни по всему организму)
- Усиленный болевой синдром, несущий постоянный характер;
- Высокая температура тела — до 40 °С;
- Появление , липкого пота, хриплой одышки;
- Симптомы интоксикации – , иногда ;
- Нарушение в работе почек, проявляющееся в виде частого и болезненного мочеиспускания;
- Побледнение или пожелтение кожи, цианоз (посинение) губ;
- Неврологические расстройства – бредение, судороги, потеря сознания;
- Ощущение болей в сердце.
Осложнения остеомиелита
- Малигнизация стенок свищей;
- Деформация костей;
- Переломы;
- Дефект костей;
- Анкилозы;
- Амилоидоз почек.
Причины остеомиелита
 Основные возбудители остеомиелита – , реже грибки.
Основные возбудители остеомиелита – , реже грибки.
Если говорить о бактериях, то главными виновниками являются – (особенно золотистый стафилококк), риккетсии, гемолитический стрептококк, синегнойная палочка, некоторые кишечные палочки.
Однако, для их патогенности и основополагающей роли в развитии болезни необходимо спусковой механизм (неблагоприятный для организма фактор).
Основные факторы, способствующие развитию остеомиелита:
- Травмы;
- , и другие ;
- Скрытые инфекции;
- Различные ожоги;
- Нарушение кровообращения;
- Чрезмерные физические нагрузки и физическое истощение организма;
- Ослабление иммунной системы, что чаще всего происходит из-за – , некачественного питания, химиотерапии, приема антибиотиков и некоторых других лекарственных препаратов, различных заболеваний ( , язвы, и другие).
Попадание инфекции к кости (инфицирование) происходит следующими путями:
- Через кровь (гематогенный путь);
- Прямое попадание инфекции через открытый перелом, хирургическое вмешательство;
- Переход из расположенных рядом тканей.
Классификация остеомиелита
Классификация остеомиелита производится следующим образом:
По течению:
Острый остеомиелит – характеризуется острым течением с болью, повышенной и высокой температурой тела, образованием свища и выходом из него гнойного содержимого.
Хронический остеомиелит – обычно развивается после острой стадии болезни и характеризуется спадом острой симптоматики, однако болевой синдром, симптомы интоксикации организма могут продолжать мучить больного. Хроническая форма болезни делится на:
- Первично хронический или атипичный остеомиелит, который также подразделяется на:
— Альбуминозный остеомиелит Оллье – характеризуется незначительными внешними признаками болезни, в виде небольшого покраснения кожи (гиперемии), а также инфильтрации мягких тканей руки или ноги.
— Склерозирующий остеомиелит Гарре – характеризуется подострым началом с сопровождением повышенной температурой тела, ночными болями в ноге и нарушением двигательной активности конечности.
— Абсцесс Броди – характеризуется минимальной симптоматикой болезни с вялым ее течением. - Вторичный хронический – является исходом острой формы болезни.
В большинстве случаев заболевание протекает быстро в острой форме и заканчивается благоприятно, полным выздоровлением.

По клиническим проявлениям:
Локализованный – патологический процесс происходит в пределах одной кости и сопровождается общими симптомами, характерными для воспалительных процессов (температура, боль, ломота, недомогание).
Генерализованный – заболевание, помимо кости, затрагивает множество других тканей, а иногда и весь организм в целом, что происходит из-за распространения по нему инфекции и вырабатываемого микробами эндотоксина. Сопровождается высокой температурой, болевым синдромом, тошнотой, приступами рвоты, изменением цвета кожного покрова, общим недомоганием, ознобом, бредением и другими симптомами, свойственными инфекционным заболеваниям.
По типу патогенный бактерий:
Неспецифический – причиной болезни становятся условно-патогенная микрофлора (гноеродные или пиогенные бактерии и грибки) – золотистый стафилококк, кишечная палочка и грибок, которые вызывают болезнь при неблагоприятных для организма условиях.
Специфический — причиной болезни становятся особые виды инфекции – возбудители туберкулеза, сифилиса, и других сложных инфекционных заболеваний.
По этиологии (причине возникновения):
Эндогенный – причиной болезни становятся внутренние патологические процессы, вызванные инфекцией. Подразделяется на:
— Гематогенный остеомиелит – инфекция в кость попадает через кровеносные сосуды из отдаленного источника – , открытая рана, синусит, кариес зубов, ОРЗ и других инфекционных очагов. Может протекать в трех формах – септико-пиемической, местной и адинамической (токсическая):
- Септико-пиемическая форма на 1-2 сутки после начала болезни характеризуется острым началом и сильно-выраженными симптомами интоксикации организма – сильная боль и отечность в месте поражения, температура до 40 °С, озноб, тахикардия, пониженное давление, тошнота и рвота, бледное или пожелтевшее лицо, цианоз губ. Возможно развитие бронхопневмонии, гнойного артрита. Через 1-3 недели у больного формируется очаг с жидкостью в мягких тканях (флюктуация) и межмышечная флегмона, если которую не вскрыть, возможно образование свища с выходом гнойного содержимого наружу или же продолжение патологического процесса, вплоть до ;
- Местная форма – характеризуется преимущественно отсутствием ухудшения общего состояния организма или же оно удовлетворительное, в то же время у больного преобладают местные признаки воспаления кости и окружающих его мягких тканей;
- Адинамическая (токсическая) форма – характеризуется стремительным началом с преобладанием симптомов острого сепсиса – резкое повышением температуры до 40 °С и выше, низким артериальным давлением, острой сердечно-сосудистой недостаточностью, бредом, судорогами, потерями сознания, тяжелым токсикозом, в то время как признаки патологического процесса в кости слабо или практически не выражены.
Экзогенный — причиной болезни становятся внешние неблагоприятные для организма состояния. Подразделяется на:
- Посттравматический остеомиелит – развитие болезни происходит после открытого перелома, когда инфекция проникает в организм через открытую рану;
- Огнестрельный остеомиелит – развитие болезни происходит после огнестрельных переломов, однако увеличивают риск заболеть стресс, плохо обработанные раны, понижением иммунитета;
- Послеоперационный остеомиелит – развитие болезни происходит после установки спиц или других операций на костях в случае несоблюдения правил асептической обработке;
- Контактный остеомиелит – развитие болезни происходит из-за перехода воспалительного процесса из окружающих тканей на кость, что часто происходит при наличии флегмон, абсцессов, фурункулов, панариций, обширных ранах волосяной части головы.
В зависимости от места поражаемой костной ткани:
- диафизарный,
- эпифизарный,
- метафизарный,
- метаэпифизарный,
- тотальный.
Диагностика остеомиелита
Диагностика остеомиелита включает в себя следующие методы обследования:
- Визуальный осмотр, пальпация, перкуссия;
- Общий анализ мочи;
- Инфракрасное исследование;
- Фистулография (при наличии свищей).

Лечение остеомиелита
 Как лечить остеомиелит?
Лечение остеомиелита включает в себя:
Как лечить остеомиелит?
Лечение остеомиелита включает в себя:
1. Режим
2. Медикаментозная терапия;
3. Физиотерапевтические процедуры
4. Хирургическое лечение.
1. Режим
При остеомиелите очень важно минимизировать двигательную активность больного. Особое внимание необходимо уделить ограничению подвижности пораженного участка, для чего применяются специальные приспособления – гипсовая лангетка и другие.
2. Медикаментозное лечение (лекарства)
Важно! Перед применением лекарств против остеомиелита обязательно проконсультируйтесь с лечащим врачом!
2.1. Купирование инфекции
В зависимости от типа возбудителя болезни назначают ту или иную группу противоинфекционных препаратов – антибиотики (при бактериальной причине болезни), антимикотические средства (при грибковой инфекции).
Антибиотики при остеомиелите в начале применяются широкого спектра действия – «Цефалоспорин», «Линкомицин»,
После получения данных диагностики, в случае необходимости, назначаются более целенаправленные антибактериальные препараты.
Для повышения эффективности, применяют комбинацию из одновременного приема одного-двух антибактериальных препаратов.
Антибактериальные препараты вводятся внутривенно (для уничтожения инфекции в крови), местно (обрабатываются свищи и делается внутрикостное вливание смеси антибиотиков с физиологическим раствором, что предотвращает распространение инфекции за пределы патологического очага).
Внутрикостное промывание способствует удалению гнойного содержимого и снятию внутрикостного давления, благодаря чему болевой синдром существенно уменьшается или практически проходит.
Антибиотики при остеомиелите в зависимости от формы болезни и возраста пациента:
- При остром гематогенном остеомиелите — детям до 6 лет: препараты 1 ряда — «Амоксициллин»/«Клавуланат», «Цефуроксим», альтернатива — цефалоспорины III поколения (« ») + «Оксациллин», «Ампициллин»/«Сульбактам»;
- При остром гематогенном остеомиелите – всем пациентам от 6 лет: препараты 1 ряда – «Гентамицин» + «Оксациллин», «Амоксициллин»/«Клавуланат», альтернатива – «Цефуроксим», «Клиндамицин + «Гентамицин», «Цефазолин» + «Гентамицин», только взрослым – «Фторхинолон» + «Рифампицин».
- При посттравматическом или послеоперационном остеомиелите – препараты 1 ряда – «Офлоксацин», «Ципрофлоксацин» + «Клиндамицин», альтернатива – «Ванкомицин» или «Линезолид» + цефалоспорины III-IV поколения или «Фторхинолон», «Цефепим»;
Важно! Недостаточное количество/дозировка/количество дней приема антибиотика может оставить небольшое количество бактерий в организме, которые могут мутировать, приспособится к антибактериальному средству и в случае повторного рецидива уничтожить инфекцию станет сложнее.
2.2. Дезинтоксикационная терапия
Бактериальная инфекция во время своего пребывания в организме выделяют продукты своей жизнедеятельности, которые являются для него ядом. Кроме того, омертвевшие микробы также отравляют организм. Эти два фактора фактически и вызывают ряд осложнений данной болезни (тошнота, рвота, общая болезненность, вплоть до сепсиса), поэтому, для очищения организма от токсинов и предотвращения интоксикации применяется инфузионно-дезинтоксикационная терапия, включающая в себя:
- Внутривенное вливание растворов глюкозы и водно-солевых растворов, полисахаридов («Декстран»);
- Применение сорбентов токсинов – «Атоксил», «Альбумин».
- Обильное питье (не менее 2-2,5 л воды в день), желательно с добавлением , который укрепляет иммунитет;
- Переливание плазмы, гемосорбция.
2.3. Укрепление иммунной системы
Развитие остеомиелита во многом зависит не только от первопричины болезни – инфекционного агента, но и от общего состояния организма, в частности, его защитной функции, которую выполняет иммунная система. Так, распространившаяся инфекция, а также прием антибиотиков и некоторых других лекарственных препаратов угнетают и без того ослабленный иммунитет.
Для стимулирования работы иммунной системы применяют иммуномодуляторы — «Имудон», «ИРС-19», «Тимоген».
Природным иммуностимулятором является — витамин С (аскорбиновая кислота), который в больих количествах содержится в , кизиле, клюкве, рябине, смородине.
2.4. Симптоматическое лечение
Для снятия приступов тошноты – « », «Аминазин», «Диазепам».
Для снятия болевого синдрома, снижения температуры тела и уменьшения воспалительного процесса применяются нестероидные противовоспалительные препараты (НПВП) – «Диклофенак», « », « », « », «Мелоксикам».
Для снятия температуры тела у детей лучше использовать прохладные компрессы на водно-уксусной основе.
Для снятия сильного воспалительного процесса назначаются гормоны (глюкокортикоиды): «Дексаметазон», «Гидрокортизон».
3. Физиотерапевтические процедуры
При остеомиелите могут назначить проведение следующих физиотерапевтических процедур:
- Облучение крови с помощью ультрафиолетовых лучей (УФО) – применяется при тяжелом поражении организма;
- Электрофорез;
- Гипербарическая оксигенация (ГБО);
- Ультравысокочастотные процедуры (УВЧ);
- Лечебная физкультура (ЛФК).
Лечебная физкультура применяется только после окончания острого периода болезни, а также не ранее, нежели через 20 суток после оперативного лечения. ЛФК направлена восстановления функционирования поврежденных участков, ведь при движении улучшается двигательная активность, кровообращение, а соответственно и питание поврежденной кости.
4. Хирургическое лечение
Хирургическое лечение остеомиелита может включать в себя:
- Трепанация – проводится на начальных стадиях болезни и заключается в образовании в поврежденной кости отверстий, через который устанавливают проточный дренаж, что в общем способствует оттоку гноя, внутрикостной асептической обработке и промывке;
- Вскрытие гнойника – применяется для удаления гнойного очага и свищей;
Показаниями к проведению операция являются:
- Гнойные процессы, особенно при наличии флегмоны надкостницы;
- Нетипичная форма;
- Сформированные секвестры;
- Наличие свищей;
- Некрозы;
- Неоднократный рецидив (повторение) болезни.
 Важно!
Перед применением народных средств против остеомиелита обязательно проконсультируйтесь с лечащим врачом!
Важно!
Перед применением народных средств против остеомиелита обязательно проконсультируйтесь с лечащим врачом!
Хозяйственное мыло и лук. Сделайте кашицу из тертого на терке 100 г хозяйственного мыла и 1 луковица, после заверните смесь в марлю и примотайте ее в качестве компресса к поврежденному участку. Курс лечения – ежедневно, пока болезнь не пройдет.
Сирень. Засыпьте в литровую банку высушенные почки и цветы сирени, после залейте их доверху емкости водкой. Отставьте средство в темное место на 10 дней для настаивания. После процедите средство и делайте с помощью приготовленного настоя компрессы. Для лучшего эффекта, ежедневно принимайте по 2 капли настоя внутрь.
Осина. Подожгите на огне несколько осиновых дров. После, соберите оставшуюся от них золу. Для приготовления средства нужно всыпать в ведро 300 г осиновой золы, залить ее водой, довести на огне до кипения, после чего отставить для настаивания. В данном средстве нужно делать ванночки, в которые опускать пораженный участок на 15 минут в день. Температура воды в ванночке должна быть не более 40 градусов. Процедуру нужно делать перед сном. После нее, обрабатываемый участок омыть проточной водой.
Аппликации из мёда, сливочного масла и желтка. Сделайте смесь из растопленного на водной бане 500 г , 500 г сливочного масла, 500 г ржаной муки и 5 взбитых яичных желтков (желательно домашних). Из полученного теста сделайте лепешку и прикладывайте ее к пораженному участку на ночь, примотав лепешку полиэтиленом, а сверху платком.